在确定治疗原则和选择疗法之前,应确定肺结核病的类型和现阶段病灶进展及活动情况,并检查肺以外身体其他部位有无活动性结核病的存在。在治疗过程中应定期复查随访。小儿结核病程中宜避免并发各种传染病,尤其以防治麻疹和百日咳为最重要。
儿童结核病的治疗有下列主要方法:
1、全身疗法 在全身疗法的基础上充分调动小儿身体抗病的能力,使特效的抗结核药物更好地发挥抗菌作用。首先应注意合理的营养和休息,选用富含蛋白质和维生素的食物,其中以维生素A及C尤为重要。患儿应居住在空气流通、阳光充足的室内。严重的结核病型有发热等中毒症状及高度衰弱者应卧床休息。病情较轻者,可根据具体情况作适当的室内、室外活动。
2、抗结核化学药物治疗(简称化疗)自从1944年发现链霉素及异烟肼于1950年合成和广泛使用以后,化疗已取得了重大进展,使结核病人的疗效大大提高。到目前为止,较常用的抗结核药物有12种,其中属抗生素者6种即链霉素、卡那霉素、卷须霉素、紫霉素、环丝氨酸及利福平,前4种为注射用;属化学制剂6种即异烟肼、对氨基水杨酸钠、1314-TH和1321-TH、乙胺丁醇、吡嗪酰胺及氨硫脲。
(1)抗结核药物的抗菌作用:取决于以下因素。
1)病变中结核杆菌的的代谢状态:病变中结核杆菌群可分为两大类:繁殖菌(dividing bacilli)指代谢旺盛、繁殖活跃的结核杆菌,能被杀菌药如异烟肼、利福平及链霉素杀死。持存菌或顽固菌(Persisting bacilli)包括两种菌群即闭合式干酪病灶内代谢缓慢偶尔代谢突然旺盛分裂繁殖的结核杆菌和巨噬细胞内酸性环境中繁殖受抑制的结核杆菌,对前者利福平和异烟肼有杀菌作用,对后者吡嗪酰胺有特效。
2)药物浓度:一般认为抗结核药物浓度达到试管内最小抑菌浓度(MIC)的10倍以上时才能起到杀菌作用。如在10倍以下则只能起到抑菌作用。
由于异烟肼及利福平有较强的渗透力,在细胞内、外浓度都可达到MIC10倍以上。两药对细胞内外生长繁殖的细菌都可杀死,而且对干酪病灶内代谢缓慢的细菌也有一定的灭菌作用,故称为全杀菌药。链霉素在细胞外浓度可达MIC10倍以上,同时细胞外环境呈中性或偏碱时,适于链霉素发挥作用。所以链霉素可杀死细胞外繁殖活跃的细菌。而吡嗪酰胺在细胞内浓度可达MIC10倍以上,细胞内环境偏酸时适于其发挥作用,所以吡嗪酰胺能对细胞内细菌起杀菌作用。此二者称作半杀菌药。其他药物属抑菌药,在细胞内外都不能达到MIC的10倍,它们只能抑制结核菌生长而不能杀死,主要靠机体免疫力发挥作用,缓慢地将结核杆菌清除。
(2)抗结核药物的分类:1975年第13届国际防痨会议根据下列4点:①用药后血浓度与该药最小抑菌浓度的比值;②野生分支杆菌群中耐药菌(自然耐药变异)率;③药物的治疗剂量与产生毒性反应剂量的比值;④病人对药物的耐受程度,将抗结核药物按优劣顺序分为甲、乙、丙3类:
甲类药物:有异烟肼及利福平。
乙类药物:有链霉素、吡嗪酰胺、乙胺丁醇、卡那霉毒、乙硫异烟胺、环丝氨酸、紫霉素和卷须霉素。
丙类药物:有对氨基水杨酸钠和氨硫脲。
由临床经验证明,小儿结核病化学疗法的效果良好。根据药物的疗效及毒性反应大小,对抗结核药物的评价如下:①一等一级,为异烟肼和利福平;一等二级,为链霉素、吡嗪酰胺、乙硫异烟胺和乙胺丁醇。②二等,为对氨基水杨酸钠、卡那霉素、卷须霉素、紫霉素及环丝氨酸。③三等为氨硫脲。
(3)化学疗法治疗原则:
1)早期治疗:可将生长繁殖活跃的结核杆菌一举消灭,且病变组织易于修复,不留任何后遗症。
2)足够剂量:可发挥最大限度的杀菌或抑菌作用,又使患儿能够耐受。
3)规律用药:不让已被抑制的结核杆菌再度活跃繁殖,且可防止耐药菌的产生。
4)足够疗程:坚持足够长的疗程才可消灭顽固菌,防止恶化及复发。
5)联合用药:目的在于防止结核杆菌产生耐药性。必须选用有协同作用的药物。
6)分段治疗:不论传统疗程(一般12~24月)或短程疗法(6~9月)均可分为强化阶段和巩固阶段。
(4)主要的抗结核药物:
1)异烟肼(isonicotinyl hydrazide,rimifon,INH):具有杀菌力强,剂量小,毒性小,口服方便,能长期服用及价廉等优点,为小儿结核病的首选药物。INH最低抑菌浓度为0.02~0.05μg/ml。人体中的有效血浓度为0.3~0.6μg/ml。对细胞外生长繁殖活跃的结核杆菌和干酪性病灶内代谢缓慢的顽固菌均有杀菌作用。利用14C标记的INH测定证明药物可在肺、肝、脾、肾、脑、胃肠道、肌肉、皮肤、唾液、乳汁、胸水和脑脊液中出现,在肺组织内较血浆内浓度高且持久,并能渗透到干酪性病灶中。在正常脑脊液中其浓度仅为血中浓度的1/5,但在患结核性脑膜炎时1次口服INH3~5mg/kg,1~2小时后血高峰浓度可达5μg/ml,脑脊液浓度与血浆中相仿。24小时内约有70%从尿中排出。由于INH在人体通过肝脏的乙酰化而灭活,可按其灭活的速度分为快灭活型(快代谢型)、中型及慢型。小儿多属快型,年龄愈小快型愈多见。一般说来,较大儿童可用10~15mg/(kg·d),婴幼儿可用15~20mg/(kg·d),疗程1~2年。全日量一次顿服,目前认为顿服造成较短时间的高峰浓度比分次服药在较长时间内维持较低浓度的效果更好。INH与对氨基水杨酸(PAS)合用,后者和INH在肝中竞争乙酰化,从而提高INH血浓度,且毒性反应较轻,主要是对神经系统的兴奋作用如腱反射亢进、肌肉颤搐、失眠、不安、头晕、精神过敏等,有时可发生较重的精神症状、周围神经炎、抽搐及诱发癫痫。偶能引起心悸、便秘、血尿、尿潴留、肝功能障碍甚至黄疸等,异烟肼是短程化疗主要药物。
2)利福平(rifampicin,RFP):为半合成的抗生素,于1966年开始试用于临床,公认为耐药菌感染的最好药物。最低抑菌浓度为0.01~0.5μg/ml。利福平和INH及乙胺丁醇有协同作用而且可延缓耐药性的产生。利福平不但对细胞内、外生长繁殖的结核菌都有杀菌作用,而且对代谢缓慢的细胞内结核菌也有杀灭作用。因此是短程化疗的首选药物。利福平对金黄色葡萄球菌、链球菌、脑膜炎双球菌、大肠杆菌及一些病毒均有一定的抑制作用。由胃肠道吸收迅速,口服后2小时内高峰浓度达6~7μg/ml,在组织中分布广泛,在肝、肾、肺、软组织有较高浓度。主要由胆汁排入肠,未变化的利福平重吸收入肝肠循环,而使血中持久地保持较高浓度,可达8~12小时之久。甚至12~24小时仍有抑菌作用。脑脊液浓度相当于血浓度的20%左右。利福平及其代谢产物呈桔红色,因而尿、眼泪和汗液可呈桔红色。剂量10~15mg/(kg·d),清晨空腹1次口服,疗程6~12月。和INH合用时剂量宜偏小,不超过10mg/(kg·d),副作用表现为胃肠道障碍及肝功能损害,尤以并用较大剂量INH时更常见。北京儿童医院观察55例结核性脑膜炎患儿合用INH及利福平治疗,约40%有转氨酶升高,有7%合并黄疸,但属可逆性。其他副作用有血液系统改变,如白细胞减少、血小板减少、溶血性贫血、嗜酸细胞增多、皮疹;偶见中枢神经系统障碍、肾功能衰竭、急性胰腺炎、过敏性休克等。大剂量间歇疗法可引起流感样反应。
3)链霉素(streptomycin,SM):在体内和体外都有明显的抑制结核杆菌生长的作用,最低抑菌浓度为0.5~8μg/ml。高浓度时有杀菌作用。不易穿过细胞膜和不能在细胞内酸性环境起作用,只能杀死细胞外如浸润灶和空洞内的结核菌,故称半杀菌药。最适用于急性粟粒结核和浸润性或空洞型肺结核,其渗透能力差,虽能渗透入结核性脑膜炎患儿的脑脊液中,但不能达到发生疗效的浓度。肌内注射1小时后血液浓度达最高峰,一次剂量15mg/kg致高峰浓度为40μg/ml。血中半衰期约5小时。可渗入胸膜及腹膜腔。剂量20~30mg/(kg·d),不超过0.75g/d,每天1次肌内注射,1~2月后改为隔日1次。疗程按病型及发展情况而定,一般为2~3个月,又可静脉点滴,剂量10~20mg/(kg·d),加于5%葡萄糖液中,用于严重血行播散患儿。为延缓耐药性的产生和促进协同作用,常与INH、RFP或PAS合并使用。链霉素毒性主要是对第8颅神经的损害而引起耳聋、晕眩、恶心等症状。其次有口唇及四肢麻木、皮疹、血中嗜酸粒细胞增多等。此外尚可有肾损害、中性白细胞减少、口炎、发热、共济失调等,但不多见。
4)吡嗪酰胺(pyrazinamidum,PZA):在酸性环境中抑菌作用强,如在pH5.5的培养基中最低抑菌浓度为20μg/ml,而在中性及碱性培养基中没有抑制作用。在细胞内为酸性环境,本药可达10倍最低抑菌浓度以上的浓度,故能杀死细胞内结核杆菌。细胞内结核杆菌常为日后复发之根源,吡嗪酰胺能杀灭细胞内持存菌,因此近年来在治疗中的地位大大提高。口服后吸收良好,2小时后达高峰浓度,剂量20~25mg/(kg·d)时血浓度约为30~50μg/ml。可广泛地分布于全身,也容易渗透入脑脊液。经肾脏排泄。单独用容易产生耐药性。临床上可用于耐第一线药物的病人。剂量20~30mg/(kg·d),分3~4次口服,疗程3~6月。是短程化疗的主要药物之一。毒性反应主要为肝脏损害,此外可见食欲减退及胃肠不适、血清尿酸增高和关节疼痛,偶可见发热、皮疹及感觉过敏等反应。目前认为上述剂量与INH和RFP合用2个月不会致肝毒性反应增加。
5)乙硫异烟胺(ethionamidum,1314TH):是INH的衍生物,体外最低抑菌浓度为1~5μg/ml。口服易吸收,口服0.5g3小时后血中浓度可达7μg/ml,较易渗透到脑脊液中。剂量10~15mg/(kg·d),分2~3次口服,疗程3~6个月。副作用主要是胃肠道反应,表现为恶心、呕吐及食欲减退。此外可有肝功能损害,周围神经炎、痤疮、口炎等。丙硫异烟胺1321-TH疗效相似,但胃肠道反应较轻。
6)乙胺丁醇(ethambutol,EB):体外最低抑菌浓度1~5μg/ml,对某些非典型抗酸杆菌亦有抑菌效果。口服一次剂量15mg/kg后2~4小时血高峰浓度达4μg/ml,血中半衰期约4小时。正常情况下渗入脑脊液量不多。但脑膜炎时脑脊液中药物浓度有所增高,但口服25mg/kg一剂量后不过1~2μg/ml左右。主要由尿排泄。剂量为15~25mg/(kg·d),分2次口服,疗程1/2~1年。多与RFP、INH、SM、PZA合用。因属抑菌药故不单独使用,而多用来延缓耐药的产生。毒性较轻,与剂量有关。过去剂量为40~50mg/(kg·d)时发现副作用多且严重,后减量为15~25mg/(kg·d)副作用显著减少。毒性反应主要为视神经损伤,表现为球后视神经炎,视力障碍,对红、绿颜色分辨能力减退,视野缩小,停药后可恢复。其他副作用有胃肠道障碍,偶可引起过敏反应及肝功损害。治疗期间应定期检查视野和视力。
7)对氨基水杨酸钠(para-aminosalicylicaeid,PAS):无杀菌作用,只能抑制结核杆菌生长且抑菌能力低。抑菌浓度一般为1~10μg/ml。主要为与INH或链霉素合并使用以延缓耐药性的产生和增强疗效。剂量约150~200mg/(kg·d),每天总量不超过8g,分3~4次饭后半小时服。疗程一般为6个月。此外,又可静脉滴注,剂量2~8g/d,用新鲜溶液缓慢滴入。药物反应多属于胃肠道症状,如恶心、呕吐、食欲减退、腹胀和腹泻等,有时可见皮疹。其他毒性反应如肾脏刺激症状、造血系统障碍、肝肿大、黄疸、甲状腺肿大、嗜酸细胞性肺炎、多发性神经根炎等,都属罕见。近年来PAS已被乙胺丁醇代替。
8)卡那霉素(kanamycin,KM):最低抑菌浓度为2~25μg/ml。疗效不如SM,但耐SM的结核杆菌对卡那霉素仍敏感,因此对SM耐药患儿可换用卡那霉素。本药可渗透到胸水中,而进入正常脑脊液中甚少。只有当脑膜有炎症时,脑脊液中药物浓度可较正常时提高1倍。剂量15mg/(kg·d),1次肌注,疗程1~2月。副作用约为SM的2倍。主要为对第8颅神经损害,可出现听力减退以至耳聋。对肾脏亦有一定损害,表现在尿中出现蛋白及管型。静脉滴注可引起血栓性静脉炎,故慎用。
9)氨硫脲(thiacetazonum,TB1):最低抑菌浓度为1μg/ml。氨硫脲对淋巴结核及粘膜损害如喉结核、支气管结核、肠结核及膀胱结核效果较好。不适用于粟粒结核、结核性脑膜炎等重症病人。近年来国外对此药有重新评价,大量报导指出,如用量适当,毒性并非很大,且价格低廉。剂量宜偏小,尤其在开始时,如无任何反应可逐渐加量至2mg/(kg·d)。小儿全天剂量多不超过75mg,疗程3~6月,副作用有食欲不振、恶心、呕吐及肝肾功能损害。较重的副作用为造血系统反应,如粒性白细胞减少、紫癜、溶血性贫血等。此外偶见过敏反应如皮疹及剥脱性皮炎等。
10)环丝氨酸(cycloserinum):最低抑菌浓度为3~10μg/ml,耐药性产生较慢为其优点,口服吸收良好,在血液中浓度较高,持续时间较长,可广泛分布于全身组织及体液、脑脊液中,浓度与血浓度近似。可与INH合用,由于本药有效剂量与中毒剂量甚接近,副作用较大,而较少应用。剂量10mg/(kg·d),分2次口服,全天最大量不超过0.5g。副作用主要以中枢神经系统损害症状为主,表现为头晕、头痛、嗜睡、兴奋、失眠、震颤、精神抑郁、记忆力减退,甚至惊厥及精神失常,故有癫痫及精神病史者禁忌使用。儿科较少用。
11)紫霉素(viomycin):抑菌浓度为2~10μg/ml。单用本药产生耐药性快,紫霉素肌注后可分布于全身组织及体液,脑脊液及胸、腹水中浓度可接近血浓度。剂量10~20mg/(kg·d)。1日量不超过0.5g,肌内注射每日或隔日注射1次,或30mg/kg每周注射2次。毒性较大,常见第8颅神经损害,表现为眩晕及听力减退。肾损害表现为尿中出现蛋白及管型。其他有发热、皮疹、嗜酸性细胞增多、电解质紊乱等。儿科极少应用。
12)卷须霉素(capreomycin):最低抑菌浓度为1~8μg/ml。和卡那霉素、紫霉素间有交叉耐药性。肌注后吸收较快,约1~2小时达血液高峰浓度,并可分布于全身组织。剂量15mg/(kg·d),肌注,1日1次,2月后改为1周2次,疗程2~4月。副作用为听力障碍、耳鸣、肾损害、嗜酸细胞增多、发热及皮疹等。其副作用表现种类和严重程度以及发生频率大致与SM同。本药在小儿极少应用。
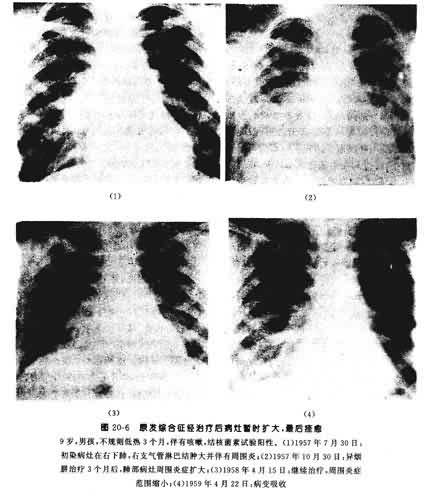
任何年龄的小儿当有活动性结核病变时,均须用抗痨药物治疗。虽有不少患儿在治疗过程中出现病灶扩大现象,但症状并不加重,不能作为停止治疗的指征。继续治疗终可治愈(图20-6)。
3、激素疗法 肾上腺皮质激素可以减轻中毒症状,降低过敏反应,减轻炎症和抑制结缔组织增殖。因此适当地及早应用激素治疗可促使发热温度下降,食欲增加,渗出吸收。但对结核病变并无特效作用,且个别病例一旦用激素后不易停药,否则症状复现,加之副作用大,因此不应滥用,须严格选择适应证。
目前,认为下列几种胸部结核病为激素的适应证,按激素疗效优良顺序为:①渗出性胸膜炎或多发性浆膜炎;②肺部有较广泛的急性渗出性病变的原发综合征或浸润型肺结核;③有明显的中毒症状及呼吸困难的粟粒型肺结核;④干酪性肺炎;⑤支气管结核有呼吸困难者。
常用药品及剂量为:强的松1~1.5mg/(kg·d),分3~4次口服,每日量不超过40mg。疗程:在胸膜炎为1月,其余均为2月左右。停药前应逐渐减量,又可加用促肾上腺皮质激素,每日10~20IU,分2次肌注。应用激素必须同时应用有效的抗痨药物。高血压、癫痫、消化道溃疡、糖尿病为禁忌证。
4、外科疗法 外科疗法主要用于肺段、肺叶切除或一侧肺切除,有时作胸腔内淋巴结摘除术和胸膜剥脱术。适应证大致如下:①空洞型肺结核经化学治疗空洞不闭者。②干酪性病灶或结核瘤经内科治疗缺乏疗效者。③肺门淋巴结肿大,发生广泛的干酪性变化或液化经化学治疗无效,或伴有持久性支气管狭窄及肺不张者,可行胸腔内淋巴结摘除术。④肺组织纤维硬变或钙化灶有反复咯血者。⑤肿大淋巴结引起肺不张后发展为支气 管扩张者。